Возбудители туберкулеза. Таксономия и характеристика. Условно – патогенные микобактерии. Микробиологическая диагностика туберкулеза. Факторы патогенности туберкулезной палочки Микобактерии туберкулеза на специальных питательных средах образуют
1. Морфология и культуральные свойства
Клеточная стенка окружена слоем гликопептидов, которые называются микозидами (микрокапсулами).
Туберкулезная палочка тяжело воспринимает обычные красители (по Грамму окрашивается 24–30 ч). Грамположительна.
Туберкулезная палочка имеет особенности строения и химического состава клеточной стенки, которые отражаются на всех биологических свойствах. Главная особенность – в клеточной стенке содержится большое количество липидов (до 60 %). Большинство из них – миколовые кислоты, которые входят в каркас клеточной стенки, где находятся в виде свободных гликопептидов, входящих в состав корд-факторов. Корд-факторы обуславливают характер роста в виде жгутов.
В состав клеточной стенки входит липоарабиноманан. Его терминальные фрагменты – кэп – определяют способность возбудителя специфически связываться с рецепторами макрофагов.
Микобактерии туберкулеза окрашиваются по Цилю-Нильсену. Этот метод основан на кислотоустойчивости микобактерий, которая определяется особенностями химического состава клеточной стенки.
По типу получения энергии аэробы. По требованиям к температуре – мезофилы.
Размножение их происходит очень медленно, время генерации – 14–16 ч. Это связано с выраженной гидрофобностью, которая обусловлена высоким содержанием липидов. Это затрудняет поставку питательных веществ в клетку, что снижает метаболическую активность клетки. Видимый рост на средах – 21–28 дней.
Во все эти среды необходимо добавлять вещества, которые ингибируют рост контаминирующей флоры.
На плотных питательных средах образуются характерные колонии: морщинистые, сухие, с неровными краями, не сливаются друг с другом.
В жидких средах растут в виде пленки. Пленка сначала нежная, сухая, со временем утолщается, становится бугристо-морщинистой с желтоватым оттенком. Среда при этом непрозрачная.
Туберкулезные бактерии обладают определенной биохимической активностью, и изучение ее используется для дифференцировки возбудителя туберкулеза от других представителей группы.
1) миколовые кислоты;
Возбудитель туберкулеза проникает в организм в составе мелкодисперсных аэрозолей. Возбудитель должен попасть в альвеолы, где они поглощаются резидентными макрофагами, взаимоотношение с которыми и определяет дальнейшее развитие инфекции. Туберкулез относится к классическим внутримакрофагальным инфекциям.
Внутри макрофагов туберкулезные бактерии оказываются устойчивыми к бактерицидным факторам фагоцитов благодаря мощной липидной оболочке.
Гранулема развивается сразу после инфицирования, но в дальнейшем она получает мощный импульс к развитию, когда в организме появляются Т-лимфоциты, сенсибилизированные к возбудителю.
Доиммунная гранулема через 2–3 недели под влиянием Т-лимфоцитов превращается в специфическую (постиммунную), которая называется туберкуломой.
Дальнейшие события связаны со специфическим воспалением, в основе которого лежит аллергическая реакция на бактериальные антигены.
Наиболее часто встречается туберкулез легких, но могут поражаться и кишечник, и опорно-двигательный аппарат, и мочеполовая система, и др.
Выделяют два патогенетических варианта туберкулеза.
Развивается без аллергии к возбудителю. В зоне внедрения возбудитель захватывается макрофагами, развивается неспецифическая гранулематозная реакция. Бактерии легко проходят этот барьер, быстро проникают в регионарные лимфатические узлы, кровь и различные органы.
Через 2–3 недели формируется первичный туберкулезный комплекс, включающий в себя:
1) первичный аффект – очаг в легочной ткани;
2) лимфаденит – воспаление регионарных лимфоузлов;
3) лимфангит – воспаление лимфатических сосудов.
Наиболее часто он самоизлечивается, подвергается фиброзу и кальцификации (очаг Гона). В этом очаге бактерии персистируют, но во внешнюю среду не выделяются.
В других случаях развивается острый туберкулез.
Возможно также реинфицирование извне.
Развитию вторичного туберкулеза способствуют неблагоприятные условия жизни, хронические заболевания, алкоголизм, стрессы и др.
Особенности иммунитета при туберкулезе:
1) нестерильный, поддерживается теми бактериями, которые персистируют в организме;
2) неустойчивый, т. е. не предохраняет от реактивации эндогенной инфекции и реинфекции извне;
3) антитела образуются, но они не имеют защитного значения;
4) основной механизм иммунитета – клеточный; основное значение имеет инфекционная аллергия.
3. Диагностика. Профилактика. Лечение
1) микроскопические исследование. Из мокроты делают два мазка. Один окрашивают по Цилю-Нильсену, второй обрабатывают флюорохромом и исследуют с помощью прямой флюоресцентной микроскопии. Является достоверным методом;
2) бактериологическое исследование. Является обязательным. Недостаток – микобактерии медленно растут на питательных средах (4 недели). В ходе исследования определяется чувствительность к туберкулостатическим препаратам.
Применяют ускоренные методы обнаружения микобактерий в посевах, например по методу Прайса. Микроколонии позволяют увидеть наличие корд-фактора, когда образовавшие его бактерии складываются в косы, цепочки, жгуты;
3) полимерная цепная реакция (ПЦР). Применяется при внелегочных формах;
4) серодиагностика – ИФА, РПГА, реакция флюоресценции. Не является ведущим методом;
5) проба Манту с туберкулином – аллергологический метод. Туберкулин – препарат из убитой культуры микобактерий. Проба ставится при отборе лиц для ревакцинации для оценки течения туберкулезного процесса;
6) микрокультивирование на стеклах в среде Школьникова;
7) биологический метод. Используется редко, когда возбудитель трудно выделить из исследуемого материала. Материалом от больного заражают лабораторных животных (морских свинок, кроликов). Наблюдение ведут до гибели животного, а затем исследуют пунктат его лимфатических узлов.
Специфическая профилактика: живая вакцина БЦЖ. Вакцинация осуществляется в роддоме на 4-7-й дни жизни внутрикожным методом.
Ревакцинацию проводят лицам с отрицательной туберкулиновой пробой с интервалом в 5–7 лет до 30-летнего возраста. Таким образом создают инфекционный иммунитет, при котором возникает реакция гиперчувствительности замедленного типа.
Большинство антибиотиков на микобактерии туберкулеза не действует, поэтому применяют туберкулостатические препараты.
Используется два ряда препаратов:
1) препараты первого ряда: изониазид, пиразинамид, стрептомицин, рифампицин, этамбутол, фтивазид;
2) препараты второго ряда (при неэффективности препаратов первого ряда): амикацин, каномицин, аминосалицилат натрия (ПАСК), дапсон, циклосерин и др.
Особенности терапии при туберкулезе:
1) лечение должно быть начато как можно раньше, сразу после выявления заболевания;
2) терапия всегда комбинированная – используется не менее двух препаратов;
3) проводится длительно (4–6 месяцев), что связано с большой продолжительностью жизненного цикла микобактерий;
4) должна быть непрерывной, так как перерывы ведут к формированию устойчивости возбудителя и хронизации процесса.
40. Туберкулез
Возбудитель относится к роду Mycobakterium , вид M. tuberculesis .
Это тонкие палочки, слегка изогнутые, спор и капсул не образуют.
В результате лечения противотуберкулезными препаратами возбудитель может утратить кислотоустойчивость.
Для микобактерий туберкулеза характерен выраженный полиморфизм. В их цитоплазматической мембране обнаруживаются характерные включения – зерна Муха. Микобактерии в организме человека могут переходить в L-формы.
Микобактерии требовательны к питательным средам. Факторы роста – глицерин, аминокислоты. Растут на картофельно-глицериновых, яично-глицериновых и синтетических средах.
Патогенез
В результате взаимодействия микобактерий и макрофагов под влиянием факторов вирулентности развивается воспаление гранулематозного типа.
Из легких туберкулезная палочка попадает в регионарные лимфатические узлы, далее – в кровоток.
Путь заражения воздушно-капельный. Источник – больной человек, который в острый период выделяет с мокротой туберкулезные палочки.
1. Первичный туберкулез. Возникает у лиц, ранее не имевших контакта с возбудителем. Инфицирование происходит в детском возрасте или подростковом периоде.
2. Вторичный туберкулез. Протекает хронически. Возникает при реактивации первичного очага (через 5 лет и более).
Патогенные микобактерии — Ф. К. Черкес
Глава 33. Возбудители туберкулеза
Представители семейства микобактерий Mycobacteriaceae имеют вид тонких, иногда ветвистых палочек, чем напоминают гриб. Медленный рост на питательных средах также сближает их с грибами. Эти особенности объясняют название семейства, рода — Mycobacterium.
Микобактерий кислото-щелоче- и спиртоустойчивы, что обусловливается наличием в оболочках их клеток жировосковых веществ.
Род микобактерий включает патогенных и непатогенных представителей. Патогенными для человека являются возбудители туберкулеза и возбудитель лепры.
Туберкулез широко распространен среди животных, птиц, грызунов.
Существуют несколько видов туберкулезных палочек:
1. Человеческий — Mycobacterium tuberculosis
2. Бычий — Mycobacterium bovis
3. Птичий — Mycobacterium avium
4. Мышиный — Mycobacterium murium
5. Встречаются микобактерий, вызывающие заболевания у холоднокровных. К ним относится особая группа атипичных микобактерий.
В настоящее время атипичные микобактерий приобретают особое значение. Их делят по ряду признаков на 4 группы: I, II, III, IV (по Раньону). Они отличаются от микобактерий туберкулеза меньшей требовательностью к питательным средам. Между собой они различаются по отношению к питательным средам, скорости роста, по способности образовывать пигмент, а также по каталазной и пероксидазной активности. Вызывают заболевания у человека представители групп I и III.
Морфология . Возбудители туберкулеза были открыты р. Кохом в 1882 г. Это тонкие палочки величиной 1,5-4 × 0,3-0,5 мкм. Они очень полиморфны: встречаются прямые, изогнутые, колбовидные. Как результат изменчивости бактерий, имеются кислотоподатливые формы и очень мелкие, так называемые зерна Муха. Разнообразие форм нередко зависит от состава среды, воздействия на них антибиотиков и химиотерапевтических средств. Бактерии туберкулеза неподвижны, не имеют спор и капсул. Грамоположительны, однако они плохо воспринимают анилиновые краски. Хорошо окрашиваются в красный цвет по методу Циля- Нильсена (см. рис. 4), где используются концентрированные краски и протравливание.
Культивирование . Возбудители туберкулеза — аэробы. Растут при температуре 37-38° С и рН среды 5,8-7,0, Отличительными культуральными особенностями туберкулезной палочки являются медленный рост и требовательность к питательным средам. Первично они растут только на специальных средах: среде Петраньяни, Петрова, Левенштейна — Йенсена. Их можно выращивать на глицериновом бульоне, глицериновом агаре, глицериновом картофеле. Глицерин стимулирует рост микобактерий. М. bovis не нуждаются в глицерине. Наибольшее распространение получила среда Левенштейна — Йенсена, которая рекомендована ВОЗ в качестве стандартной среды для выращивания туберкулезных палочек. В настоящее время пользуются также средой Финна II, которая отличается от среды Левенштейна — Йенсена тем, что вместо аспарагина в ней используется глутамин натрия. На этой среде микобактерий туберкулезарастут несколько быстрее, чем на среде Левенштейна — Йенсена, и процент выделения культур выше. Туберкулезные палочки можно культивировать и на синтетических средах, например среде Сотона.
Микобактерий туберкулеза встречаются в R- и S-форме. Более вирулентной является R-форма (М. bovis чаще встречается в R-форме). На плотных питательных средах возбудители туберкулеза образуют сухие морщинистые колонии кремового цвета с чуть приподнятым Центром и изрезанными краями (см. рис. 26). В жидких питательных средах микобактерий туберкулеза вырастают на 10-15-й день в виде пленки, которая постепенно утолщается, становится грубой, морщинистой, ломкой и в силу тяжести иногда падает на дно. Бульон под пленкой остается прозрачным.
Ферментативные свойства . Возбудители туберкулеза биохимически мало активны. У них обнаружен протеолитический фермент, который в определенных условиях (кислая и щелочная среда) расщепляет белок. Они расщепляют также некоторые углеводы, образуют уреазу. Но свойства эти непостоянны. Поэтому изучение ферментов не имеет диагностического значения.
Токсинообразование . Возбудители туберкулеза образуют эндотоксин — это белковое вещество впервые выделил Р. Кох (1890) и назвал его туберкулином. «Старый» туберкулин — это культуральная жидкость, полученная при росте культуры в глицериновом бульоне и выпаренная при 70° С до 1 / 10 своего первоначального объема. «Новый» туберкулин — очищенный белковый дериват туберкулина.
Туберкулин обладает свойствами аллергена. Он не оказывает токсического действия на здоровый организм. Его действие проявляется только в зараженном организме. Поэтому введение туберкулина используют с диагностической целью, в постановках аллергических проб (Пирке или Манту). Для этой цели туберкулин готовят из бычьего типа микобактерий туберкулеза.
Вирулентные штаммы возбудителей туберкулеза содержат особый липид корд-фактор, который способствует склеиванию микобактерий и росту их в виде кос и тяжей.
Антигенная структура . Микобактерий туберкулеза содержат антиген, в который входят белковые, липоидные и полисахаридные факторы. Этот антиген вызывает в организме выработку антител (агглютининов, преципитинов, комплементсвязывающих веществ и др.). Однако эти антитела обнаруживаются в малых концентрациях, поэтому практически с целью диагностики мало используются.
Устойчивость к факторам окружающей среды . Микобактерий туберкулеза самые устойчивые из неспороносных форм бактерий (устойчивость обусловливается наличием в их оболочке липидов). Температуру 100° С они переносят в течение 5 мин. УФ-лучи вызывают их гибель только через несколько часов.
В высохшей мокроте они живут до 10 мес. При низких температурах микобактерий туберкулеза длительно сохраняются.
Дезинфицирующие растворы: сулема (1:1000), карболовая кислота (5%) губят их только через сутки. Наиболее чувствительны они к хлорамину и хлорной извести.
Восприимчивость животных . К М. tuberculosis человек очень чувствителен, животные и птицы малочувствительны. Из экспериментальных животных к нему высокочувствительны морские свинки, у которых инфекция протекает генерализованно и заканчивается обычно гибелью животного.
К M. bovis чувствительны крупный и мелкий домашний скот и домашние животные (человек малочувствителен, но дети могут заражаться при использовании молока больных животных).
Из экспериментальных животных наиболее чувствительны кролики, у которых инфекция протекает генерализованно. М. avium вызывает заболевание у птиц: кур, голубей, фазанов и т. д. Однако могут болеть и некоторые животные (человек редко заражается).
Из экспериментальных животных чувствительны кролики. Инфекция протекает у них остро.
Мышиный вид патогенен главным образом для полевок. У кроликов и морских свинок заболевание протекает в хронической форме.
Источники инфекции . Человек. Реже животные.
Пути передачи . Наиболее частые пути передачи — воздушно-капельный и воздушно-пылевой; реже пищевой. Возможно внутриутробное инфицирование через плаценту.
Заболевания у человека и патогенез . Заболевание туберкулезом характеризуется многообразием клинических форм. Различают легочную (наиболее часто встречающуюся) и внелегочные формы: туберкулез желудка и кишечника, почек, мозговых оболочек, костей и других органов.
Каждая из этих форм может закончиться генерализацией процесса. При воздушно-капельном и воздушно-пылевом заражении первичный очаг возникает в легком. В пораженном органе образуется бугорок — tubercul. Бугорок представляет собой скопление лейкоцитов и гигантских клеток, внутри которых находятся микобактерий туберкулеза. При хорошей сопротивляемости организма соединительная ткань окружает бугорок, он обызвествляется и бактерии, оставаясь жизнеспособными, не выходят за пределы бугорка. Таков «очаг Гона» — обызвествленный, небольшой очаг на месте первичного внедрения туберкулезной палочки (закрытый процесс).
При закрытом процессе палочки туберкулеза не выделяются с мокротой, мочой и др.
Таким образом, даже при доброкачественном течении процесса организм не освобождается от возбудителей туберкулеза. Считают, что 80% людей инфицированы туберкулезными бактериями. Однако клинически они здоровы. Когда организм попадает в неблагоприятные условия, защитные функции его снижаются, бугорок подвергается некрозу, бактерии высвобождаются и вовлекают в процесс новые участки, наступает обострение, образуются каверны — открытый процесс. Иногда может быть генерализация процесса, которая приводит организм к гибели. Чаще туберкулез протекает в хронической форме (закрытый процесс). Большое значение при обострении имеют условия труда и быта.
Иммунитет . Человек обладает определенной резистентностью, т. е. при заражении не всегда возникает заболевание, а образуется инфекционный (нестерильный) иммунитет, который обусловливается комплексом защитных факторов: гуморальных, клеточных, а также резистентностью органов и тканей.
Профилактика . Ранняя диагностика, изоляция и т. д. Для специфической профилактики используется живая вакцина БЦЖ (BCG), полученная французскими учеными Кальметтом и Гереном. Эту вакцину вводят новорожденным однократно, внутрикожно в наружную поверхность плеча. Ревакцинацию проводят через 7-12 лет, а затем через каждые 5-6 лет до 30 лет.
Лечение . Антибактериальные препараты: стрептомицин, рифампицин, ПАСК, фтивазид и др.
Контрольные вопросы
1. Кем и когда был открыт возбудитель туберкулеза?
2. На какие типы делится туберкулезная палочка? Какой тип патогенен для человека?
3. Что обусловливает устойчивость микобактерий туберкулеза?
4. Каким методом окрашивают мазки для обнаружения туберкулезных микобактерий?
5. На какие формы диссоциируют микобактерий туберкулеза и какая форма является патогенной?
Микробиологическое исследование
Цель исследования: выявление возбудителя.
1. Мокрота (туберкулез легких и бронхов).
2. Экссудат из плевральной полости (туберкулез легких, плевры).
3. Асцитическая жидкость и кал (кишечная форма туберкулеза).
4. Моча (туберкулез почек).
5. Спинномозговая жидкость (туберкулезный менингит).
6. Кровь (генерализация процесса).

Способы сбора материала
Примечание. Баночки для сбора материала должны быть с завинчивающимися пробками. Посуду для сбора материала стерилизуют в автоклаве при 120° С в течение 20 мин или кипячением в течение 1 ч.
Ход исследования
1. На каких питательных средах выращивают микобактерии туберкулеза и какова длительность их роста?
2. Чем и для чего обрабатывают мокроту до посева ее на питательные среды?
3. Опишите рост туберкулезной палочки на плотной и жидкой питательных средах.
4. Какое животное является наиболее чувствительным к человеческому типу туберкулезной палочки?
Среда Левенштейна — Йенсена: солевой раствор; однозамещенный фосфат калия — 2,4 г; магния сульфат — 0,24 г; магния цитрат 10,6 г; аспарагин — 3,6 г; глицерин — 12 мл; картофельная мука — 5 г; вода дистиллированная — 600 мл.
Реактивы растворяют в указанной последовательности при слабом подогреве и стерилизуют 2 ч текучим паром. Солевая основа может быть приготовлена с запасом на 3-4 нед.
Яичная масса . 24-27 (в зависимости от величины) свежих диетических яиц моют проточной теплой водой, щеткой с мылом, погружают на 30 мин в 70% спирт, затем над спиртовкой в боксе разбивают стерильным пинцетом в колбу с бусами, хорошо размешивают и к 1 л яичной массы добавляют 600 мл солевого раствора. Смесь фильтруют через марлевый фильтр, добавляют 20 мл стерильного 2% раствора малахитового зеленого и разливают в пробирки по 5 мл. Свертывание производят при 85° С в течение 45 мин.
Среда Финна II . Солевая основа: магния сульфат — 0,5 г; натрия цитрат — 1 г; квасцы железоаммиачные — 0,05 г; калия фосфат однозамещенный — 20 г; аммония цитрат однозамещенный — 20 г; натрия глутамат однозамещенный — 5 г; глицерин — 20 мл; вода дистиллированная — до 1 л.
Ингредиенты растворяют в указанном порядке в теплой дистиллированной воде. Устанавливают рН 6,3-6,5. Стерилизуют при 1 атм 20 мин.
Яичная среда . 12 яиц моют щеткой с мылом, обрабатывают спиртом. Разбивают стерильным пинцетом и выливают в стерильную колбу с бусами, которую после добавления каждого яйца встряхивают до образования однородной массы. Добавляют 10 мл 20% водного раствора малахитового зеленого и 300 мл солевого раствора. Фильтруют через марлевый фильтр и свертывают при температуре 85° С в течение 30 мин.
Синтетическая среда Сотона . К 200 мл дистиллированной воды добавляют 4 г аспарагина, 0,5 г цитрата железа, 2 г лимонной кислоты, 0,5 г сульфата магния, 0,5 г основного фосфата калия, 60 г глицерина, 800 мл дистиллированной воды.
Микробиология микобактерий туберкулёза
В состав рода Mycobacterium семейства Mycobacteriaceae отдела Firmicutes включены неподвижные аэробные грамположительные палочковидные бактерии. Иногда они образуют нитевидные структуры, напоминающие мицелий грибов. Это и послужило основанием для их названия [греч. mykes, гриб и лат. bacterium, бактерия].
Поэтому микобактерии плохо воспринимают анилиновые красители и обычные способы окрашивания. Для окраски применяют интенсивные методы, обычно Циля-Нильсена. Растут медленно или очень медленно; сапрофитические виды растут несколько быстрее. Некоторые виды образуют каротиноидные недиффундирующие в среду пигменты.
Микобактерии широко распространены в окружающей среде и вызывают поражения, известные как микобактериозы Заболевания регистрируют у различных холоднокровных и теплокровных животных; наиболее характерны поражения кожи, лёгких и лимфатических узлов.

Классификация микобактерий
При классификации микобактерий учитывают патогенность для человека, способность к пигментообразованию, скорость роста и способность синтезировать никотиновую кислоту (ниацин).
По патогенности выделяют собственно патогенные (вызывающие конкретные заболевания), потенциально патогенные и сапрофитические микобактерии . Патогенными для человека свойствами обладают М. tuberculosis, M. leprae, M. bovis. Прочие виды, вызывающие поражения у человека, известны как атипичные микобактерии.
По скорости роста выделяют быстрорастущие (дают видимый рост на. 4-7-е сутки), медленнорастущие (рост наблюдают через 7-10 и более дней) и не растущие на искусственных средах (М. leprae) виды микобактерий .
По способности образовывать пигменты выделяют фотохромогенные (образуют пигмент на свету), скотохромогенные (образуют пигмент в темноте) и нефотохромогенные (не образуют пигмента) виды микобактерий .
Микробиология микобактерий туберкулёза
Микробиологическая диагностика 1. Основной метод – бактериологическое исследовани
txt fb2 ePub html
Шпаргалки на телефон - незаменимая вещь при сдаче экзаменов, подготовке к контрольным работам и т.д. Благодаря нашему сервису вы получаете возможность скачать на телефон шпаргалки по микробиологии и биотехнологии. Все шпаргалки представлены в популярных форматах fb2, txt, ePub , html, а также существует версия java шпаргалки в виде удобного приложения для мобильного телефона, которые можно скачать за символическую плату. Достаточно скачать шпаргалки по микробиологии и биотехнологии - и никакой экзамен вам не страшен!
Не нашли что искали?
Если вам нужен индивидуальный подбор или работа на заказа - воспользуйтесь этой формой.
Диагностика: 1) микроскопические исследование. Из мокроты делают два мазка. Один
Туберкулез
Возбудитель относится к роду Mycobakterium, вид M. tuberculesis.
Это тонкие палочки, слегка изогнутые, спор и капсул не образуют.
Туберкулезная палочка имеет особенности – в клеточной стенке содержится большое количество липидов (до 60 %). Большинство из них – миколовые кислоты, которые входят в каркас клеточной стенки, где находятся в виде свободных гликопептидов, входящих в состав корд-факторов. Корд-факторы обуславливают характер роста в виде жгутов.
Микобактерии туберкулеза окрашиваются по Цилю-Нильсену. Этот метод основан на кислотоустойчивости микобактерий.
В результате лечения противотуберкулезными препаратами возбудитель может утратить кислотоустойчивость.
Для микобактерий туберкулеза характерен выраженный полиморфизм. В их цитоплазматической мембране обнаруживаются характерные включения – зерна Муха. Микобактерии в организме человека могут переходить в L-формы.
Микобактерии требовательны к питательным средам. Факторы роста – глицерин, аминокислоты. Растут на картофельно-глицериновых, яично-глицериновых и синтетических средах.
На плотных питательных средах образуются характерные колонии: морщинистые, сухие, с неровными краями.
Возбудитель туберкулеза проникает в организм в составе мелкодисперсных аэрозолей. Возбудитель должен попасть в альвеолы, где они поглощаются резидентными макрофагами.
В результате взаимодействия микобактерий и макрофагов под влиянием факторов вирулентности развивается воспаление гранулематозного типа.
Из легких туберкулезная палочка попадает в регионарные лимфатические узлы, далее – в кровоток.
Путь заражения воздушно-капельный. Источник – больной человек, который в острый период выделяет с мокротой туберкулезные палочки.
Наиболее часто встречается туберкулез легких, но могут поражаться и кишечник, и опорно-двигательный аппарат, и мочеполовая система, и др. Выделяют два патогенетических варианта туберкулеза.
1. Первичный туберкулез. Возникает у лиц, ранее не имевших контакта с возбудителем. Инфицирование происходит в детском возрасте или подростковом периоде.
Через 2–3 недели формируется первичный туберкулезный комплекс(первичный аффект, лимфаденит, лимфангит).
Наиболее часто он самоизлечивается, подвергается фиброзу и кальцификации (очаг Гона). В других случаях развивается острый туберкулез.
2. Вторичный туберкулез. Протекает хронически. Возникает при реактивации первичного очага (через 5 лет и более).
Развитию вторичного туберкулеза способствуют неблагоприятные условия жизни, хронические заболевания, алкоголизм, и др.
Туберкулез – опасное заболевание, от которого не застрахован ни один человек вне зависимости от пола, возраста, социальной принадлежности. Микобактерия туберкулеза, или палочка Коха, является возбудителем опасного инфекционного заболевания человека и животных. Заражение впервые происходит в детском возрасте. До возникновения благоприятных условий для развития и размножения патогенного микроба он не проявляет активности. Туберкулез может поражать любые ткани и органы при ослаблении иммунной защиты. По-латыни название возбудителя туберкулеза звучит Mycobacterium tuberculosis. Микроб устойчив к неблагоприятным факторам окружающей среды и отличается высокой вирулентностью.
Палочка Коха под увеличением
Несмотря на то, что с момента открытия возбудителя туберкулеза прошло более ста лет, заболеваемость и смертность от этой болезни остается высокой. Опасность микобактерии туберкулеза заключается в ее вирулентности и патогенности. Это значит, что возбудитель обладает высокой способностью заражать организм и потенциальным свойством при благоприятных условиях провоцировать инфекционный процесс.
Нельзя путать туберкулезного микроба с палочкой Коха-Уикса, которая вызывает острый конъюнктивит.
МБТ (микобактерия туберкулеза) относится к грамположительным бактериям семейства Micobacteriaceae рода mycobacterium, проявляющим патогенность к человеку и животным. Эта бактерия – не вирус, а микроорганизм, обладающий некоторыми свойствами грибов. Характерные особенности возбудителя:
- Заболевание вызывают три вида микобактерий – промежуточный, бычий и человеческий.
- Более 90% возбудителей поражают органы дыхания. Внелегочная локализация остальных – ЖКТ, опорно-двигательный аппарат, мочеполовая система.
- Микобактерии в организме находятся в барьерно-фагоцитарной системе макрофагов.
- Бактерии отличаются сложным характером метаболизма, что обеспечивает их сопротивляемость и изменчивость клеток для выживания.
- При посеве микобактерии на питательную среду возбудитель поглощает кислород. Аналогично грибам, он образует колонию с шероховатой поверхностью молочно-розового цвета.
Болезнь, вызванная палочкой Коха, поддается лечению, если пациент своевременно обращается за медицинской помощью. При ослаблении иммунитета хозяина и наличии серьезных сопутствующих заболеваний микобактерия палочка Коха первоначально инфицирует макрофаги, связывается с мембранами клеток, фагоцитируется внутрь, используя органеллы макрофагов для своей жизнедеятельности.
История открытия микобактерии туберкулеза
Первым врачом, обратившим внимание на серьезную болезнь легких и органов дыхания, был Гиппократ. Он дал название заболеванию – фтизис. До XIX века туберкулез называли чахоткой. Болезнь давала высокую смертность среди населения разных стран. Чахотка поражала молодежь, и зараженные чаще не доживали до старости.
Много лет медики и ученые пытались выявить причину инфицирования чахоткой. Только в 1882 году известный немецкий микробиолог Генрих Герман Роберт Кох открыл возбудитель туберкулеза, используя микроскоп Левенгука. За свою серьезную работу Кох получил Нобелевскую премию (1905 год), а микобактериям присвоили наименование палочки Коха. Он провел множество опытов для открытия возбудителя туберкулеза, и лишь 271-й эксперимент стал прорывом в области медицины и микробиологии. Продолговатая бактерия, по форме напоминающая палочку, Mycobacterium tuberculosis была детально исследована Кохом, для чего доктор медицины применил поэтапный эксперимент:
- Выведение бактерии туберкулеза из зараженного организма.
- Высевание материала на питательную среду для выращивания чистой колонии.
- Опытное заражение лабораторной мыши для получения клинической картины.
В девятнадцатом веке от чахотки в Германии умирал каждый седьмой житель. Продолжительное время Роберт Кох брал срезы тканей умерших пациентов для проведения опытов, окрашивал экспериментальный материал химическими красителям, изучал под микроскопом. Результат 271-го опыта наконец оправдал ожидания – бактерия была выведена. В качестве питательной среды использована сыворотка животной крови, а бациллой заразили подопытных морских свинок.

Гиппократ, получивший прозвище «Отец медицины»
Возбудитель туберкулеза в 1882 году был открыт Кохом, но исследование и изучение бациллы продолжается для поиска эффективных методов борьбы с заболеванием. В результате высокой устойчивости палочки к неблагоприятным факторам окружающей среды, микобактерия способна адаптироваться к медицинским препаратам, нейтрализовать полезное действие лекарственных средств. В далеком 1882 году Кох открыл причину туберкулеза. К результатам его же трудов принадлежит выявление патогенов сибирской язвы, холеры.
Возбудитель туберкулеза: таксономия
По таксономическим исследованиям микобактерии туберкулеза относят к прокариотам, поскольку в цитоплазме отсутствуют высокоорганизованные органеллы – тип актинобактерии. Клетки палочки Коха резистентны (устойчивы) к спиртовой, кислотной, щелочной окраске, что длительное время затрудняло выявление бактерии, вызывающей туберкулез. Таксономия возбудителя определяется следующими характеристиками:
- Из-за схожести бактерии с грибами туберкулезный возбудитель относится к роду микобактерий – Mycobacterium.
- Ранее род Mycobacterium условно подразделяли на типы и подроды, но по последним таксономическим исследованиям микобактерии разделили на 3 группы.
- Группы рода Mycobacterium классифицированы по скорости роста бактерий – палочка Коха относится к первой группе, способной давать колонии через 7 дней.
- Первая группа объединяет медленно растущие бактерии: типы микобактерий туберкулеза растут на плотных питательных средах более одной недели.
- Палочка Коха – прокариот (не эукариот), поскольку представляет собой живой микроорганизм, клетки которого не содержат ядра и мембранных органелл.
- Виды микобактерий туберкулеза – это человеческий, бычий и промежуточный. Заражение человека в 95% случаев происходит от больных людей.

Школа Гиппократа оставила множество научных трудов, которые использовались в Средиземноморье более 1000 лет
Медицинская статистика показывает, что инфицирование туберкулезом от животных наступает в 5% случаев, еще 5% от общего числа зарегистрированных заболеваний возникает при заражении через продукты питания: молоко, мясо, сыр, творог, то есть алиментарным путем. Таксономическое описание палочки Коха определяет возбудителя туберкулеза как микроорганизм, относящийся к мезофиллам и аэрофилам. Клетки нуждаются в кислороде для дыхания, лучше всего живут и размножаются при умеренной температуре.
Внешний вид и внутреннее строение
Как же выглядит палочка Коха? Это продолговатая прямая или изогнутая бактерия, отличается небольшими размерами. В длину возбудители туберкулеза не превышают десяти микрометров, а в диаметре достигают 0,5 микрометра. Микобактерия имеет продолговатую форму с плотной многослойной оболочкой, которая обеспечивает высокую выживаемость микроорганизма в неблагоприятных условиях окружающей среды. В характеристике микобактерии туберкулеза по строению выделяют несколько особенностей:
- Бактерия-прокариот без ядра и высокоразвитых органелл, внутренний состав которой включает 90% воды, а также белки, минеральные соли, углеводы, жиры.
- Во внутреннем строении бактериальной клетки определяют стенку из 3-4 слоев, бактериальную цитоплазму, субстанцию ядра, цитоплазмическую мембрану.
- Морфологические свойства возбудителя туберкулеза: образование нитевидных форм, полиморфизм, кислотоустойчивость, формирование изменчивых L-форм.
- В морфологии выделяют свойство сохранять окраску в щелочной, кислой, спиртовой среде благодаря содержанию восков, жиров, миколевой кислоты.

Генрих Герман Роберт Кох
Перепутать микобактерию туберкулезного агента можно с сапрофитными атипичными микобактериями – паратуберкулезными бациллами, которых обнаруживают в сточных сливах, водопроводной воде, некоторых продуктах питания, на коже человека, в кале, моче, слюне, мокроте. Микробиология возбудителя туберкулеза включает проведение сложной разноплановой диагностики для исключения ошибок в распознавании природы патогена. В отличие от штамма Mycobacterium tuberculosis, паратуберкулезные бациллы не вызывают типичных изменений в организме носителя – человека или животного.
Для выявления микобактерии туберкулеза используют распространенные способы окрашивания исследуемого материала по методу Циля-Нильсена, по Граму, по способу Муха, Шиенглера, Муха-Вейса. При окрашивании в бактериях выявляют ярко-красные и фиолетовые гранулы, что позволяет визуализировать строение сложной оболочки микроорганизмов.
Особенности жизнедеятельности
Микобактерии туберкулеза показывают высокую устойчивость к негативным воздействиям извне, они надежно защищены от механических повреждений плотной прочной оболочкой клетки, обеспечивающей целостность и сохранность внутриклеточного аппарата. Благодаря многослойной структуре оболочки жизненный цикл микобактерии отличается высокой продолжительностью.
Особенности жизнедеятельности возбудителя туберкулеза и его свойства:
- Хорошо переносит пагубные внешние воздействия химического и механического характера.
- В условиях темной влажной среды с постоянной температурой в 23°C бактерии способны существовать до семи лет.
- МТБ размножается путем простого деления клетки, цикличность которого составляет от 14 до 18 часов.
- Антигены микобактерий туберкулеза включают протеины, липиды, фосфатиды, полисахариды. Выявлены общие и специфические антигены возбудителей.
- Для культивирования микобактерий туберкулеза идеально подходит плотная питательная среда с хорошим доступом воздуха.
- Палочка Коха для активной жизнедеятельности нуждается в кислороде, но при определенных условиях может развиваться как аэроб или анаэроб.
- Размножение клеток начинается с вдавливания мембраны в цитоплазму для формирования межклеточной перегородки и образования дочерней клетки.
- К важным свойствам микобактерий туберкулеза относится возможность альтернативного размножения сложным почкованием или ветвлением.

Слева – разрушение легких под воздействием туберкулеза; справа – нормальное состояние органов
Поглощенные макрофагами микобактерии длительное время сохраняют жизнеспособность, могут вызвать туберкулез после нескольких лет пребывания в латентном состоянии без проявления активности и характерных симптомов. Выявление микобактерий туберкулеза выполняется методом флотации, люминесцентного исследования, что увеличивает частоту бацилловыявления в мокроте, промывных водах желудка, каловых массах, экссудате, спинномозговой жидкости. Автоматическая система культивирования микобактерий существенно сокращает время, необходимое для выведения бацилл на питательных средах.
В результате высокой заразности туберкулеза, роста смертности среди населения, детям дошкольного и школьного возраста проводят первичное исследование – реакцию Манту. Проба с туберкулином выполняется мертвыми палочками Коха, после чего определяют реакцию организма. При покраснении, припухании, воспалении места инъекции назначают дополнительные лабораторные исследования. Можно ли посеять мертвые палочки Коха? Очевидно, что клетки, утратившие способность к жизнедеятельности, не смогут развиваться и размножаться.
Пути попадания в организм человека
Инфицирование здорового организма туберкулезной палочкой Коха происходит несколькими путями. При сильной иммунной защите контакт с носителем не всегда провоцирует развитие заболевания. Палочка Коха есть у каждого человека, но бактерии находятся в бессимптомном состоянии. Палочки Коха передаются следующим образом:
- Самый частый путь заражения микобактерией туберкулеза – передача воздушно-капельным способом (чихание, кашель, насморк).
- Алиментарный тип заражения (через продукты) туберкулезной палочкой Коха – это 5% от всех случаев инфицирования.
- Микобактерия туберкулеза может содержаться в пищевых продуктах животного происхождения – сыр, творог, молоко, мясо.
- Передача штамма через животных – еще один вариант, как здоровые люди могут заразиться палочкой Коха.
- Туберкулез в ветеринарной практике встречается у кошек, собак, диагностируется у крупного рогатого скота.

В мире уделяется огромное внимание лечению животных, ведь от этого зависит здоровье людей
Палочка Коха – это возбудитель с высоким уровнем патогенности и вирулентности, он способен поражать любые группы людей. Но есть категория лиц, относящихся к группе риска, а также ряд факторов, которые могут спровоцировать заражение:
- Младенцы. У новорожденных слабая, несформированная иммунная защита. Возбудитель туберкулеза может передаваться с молоком матери в период лактации, если женщина заражена палочкой Коха.
- Люди, проживающие в антисанитарных условиях: жители приютов для бездомных, арестанты тюремных учреждений, лица без определенного места жительства.
- Палочкой Коха легко заражаются пациенты с онкологическими заболеваниями, ВИЧ-инфицированные больные, люди, в чьих семьях уже есть заболевшие туберкулезом.
- Провоцирующие факторы заражения туберкулезом: наследственная предрасположенность, снижение иммунитета, психические и нервные расстройства, вредные привычки (алкоголизм, наркомания), плохое питание.
- При снижении качества жизни бактерии туберкулеза из латентной формы могут перейти к активной жизнедеятельности, поэтому в профилактике заболевания важна санитария, сбалансированное питание, усиление иммунитета.
Как отмечает медицинская статистика, чаще всего заражение палочкой Коха наблюдается у пациентов в возрасте от 18 до 26 лет – молодое трудоспособное население. Но заразиться может любой человек, поэтому важно уделять внимание профилактике болезни.

На карте показаны показатели смертности от туберкулеза среди ВИЧ-инфицированных по всему миру
Где и сколько живет палочка Коха
Научные исследования доказали высокую устойчивость микобактерий туберкулеза во внешней среде. За счет трехслойной стенки бактерии выживают практически в любых неблагоприятных условиях. Лечение пациентов осложняется лекарственной устойчивостью микобактерий туберкулеза. Клетки «привыкают» и приспосабливаются к препаратам. В анаэробном латентном состоянии палочка Коха спит месяцами и годами, всегда готовая «пробудиться» при благоприятных условиях. Устойчивость во внешней среде меняется под воздействием разных факторов:
- Высушенное состояние – возбудители туберкулеза живут до трех лет, сохраняя жизненную активность.
- Вне организма палочка Коха обитает до семи лет в пределах теплого, темного помещения и оптимальной влажности.
- Возбудитель туберкулеза устойчив к влиянию высоких и низких температур внешней среды.
- В навозе жизнеспособность сохраняется до 15 лет, в грунте – до шести месяцев, в воде – до пяти месяцев.
- Палочка Коха может жить в помещении годами, при попадании микробов в дом или в квартиру до трех месяцев сохраняется в книгах и на вещах.
- Если возбудитель обнаружен в сыре, масле, жизнеспособность сохраняется до года, в молоке – пару недель.
В неблагоприятных условиях туберкулезная микобактерия выживает, переходя в латентное состояние и образуя L-формы. Для дезинфекции палочки Коха применяют кипячение, вымораживание, обработку хлором. Несмотря на то, что возбудитель туберкулеза устойчив к внешним воздействиям, достаточно пары минут под солнечным светом, чтобы бактерии погибли. Время жизни палочки Коха сокращается в неблагоприятных условиях: отсутствии кислорода, среды питания, оптимальной влажности. При подозрении на заражение у пациента нужно собрать мокроту для проведения лабораторных исследований. На амбулаторной карте сохраняется история болезни пациента, описание клинической картины, симптомов, проведенных проб.

Карта стран с высоким уровнем заболеваемости (количество зараженных на каждые 100 тысяч населения)
Что убивает микобактерию туберкулеза
Изменчивость и сложный характер метаболизма и морфологии палочки Коха требует проведения дифференциальной диагностики для получения точных сведений об инфицировании пациента. Чтобы убить палочку Коха, больным назначают терапию и прием широкого спектра лекарственных препаратов. В помещениях, в которых проживают больные туберкулезом, выполняют дезинфекцию и санитарную обработку. Чего боится палочка Коха:
- Кипячение – микобактерия погибает через 15-20 минут; при нагреве жидкости до 60-70°C – за 40-60 минут.
- Под воздействием сухого жара возбудитель туберкулеза гибнет через час, повышенная кислотность убивает палочку Коха через полчаса.
- Микобактерии туберкулеза наиболее чувствительны к ультрафиолетовому свету – при попадании прямых солнечных лучей погибают за пару минут.
- В быту и в амбулаторных условиях палочку Коха можно убить хлорсодержащими растворами или перекисью водорода за пять часов.
- Лампы ультрафиолетового облучения (УФО) создают неблагоприятные условия, при каких палочка Коха погибает совсем.
Поскольку микобактерия туберкулеза очень устойчивая, возбудитель хорошо переносит низкие и высокие температуры, высушивание, обезвоживание. Палочка Коха может погибнуть от лекарственных препаратов, но с таким же успехом может выработать L-формы при медикаментозной химиотерапии или повышении иммунитета пациента. При какой температуре погибает палочка Коха, установили научные исследования бациллы – не менее шестидесяти градусов по Цельсию в жидкой среде.
Лекарственная устойчивость микобактерий туберкулеза является множественной – МЛУ. Эксперты медицины отмечают, что с каждым годом возрастает количество больных туберкулезом с МЛУ. Возбудитель «привыкает» к противотуберкулезным препаратам разных групп и видов, включая наиболее мощные медикаменты Изониазид и Рифампицин.

Житель Судана, болеющий туберкулезом
Опасность микроба
Патогенный возбудитель попадает в организм преимущественно при сниженном иммунитете воздушно-капельным путем. Первоначально бацилла размножается медленно вне клеток, после чего начинает атаковать макрофаги, проникает в лимфатическую систему, начинает поражать ткани. Опасность микроба состоит в следующем:
- палочка Коха вызывает поражение тканей разных органов с хорошей микроциркуляцией крови;
- на пораженных тканях образуются бугорки, которые быстро разрастаются, провоцируя воспалительный процесс;
- иммунный ответ организма приходит через несколько недель с момента заражения и активности возбудителя;
- МБТ у человека вызывают заболевание открытой или закрытой формы;
- не имеет принципиального значения количество микобактерий туберкулеза в организме – решающую роль играет иммунитет;
- высокую опасность представляет вирулентность микобактерий, обусловленная факторами высокой патогенности микроорганизмов;
- выживаемость палочки Коха вызвана постоянным изменением генома ДНК.
У взрослых в 90% случаев причиной становится реинфекция, возникающая как следствие первичного не до конца вылеченного туберкулеза. Возбудителем болезни у детей является палочка Коха, поражающая организм при некачественной противотуберкулезной вакцинации или при непосредственном контакте с больным человеком – родственник, член семьи.
Палочка Коха обладает выраженным вредоносным действием в результате высокой степени болезнетворности. Возбудитель туберкулеза относится к категории наиболее опасных инфекционных агентов, способных вызвать смерть пациента. Главная причина опасности возбудителя – скрытое протекание инкубационного периода и быстрое прогрессирование инфекции, спровоцированной микобактерией.

Картинка ярко демонстрирует основной способ передачи заболевания
Как обнаруживается возбудитель туберкулеза
При подозрении на заражение палочкой Коха проводится дифференциальная диагностика. После инкубационного периода возникают первые симптомы заболевания, причем признаки имеют полное сходство с респираторно-вирусной инфекцией, и на данном этапе проба Манту показывает отрицательный результат. Все же возбудителем туберкулеза является палочка Коха. Бактерию можно обнаружить несколькими способами:
- Анализ мокроты на микобактерии туберкулеза. Проводят лабораторную диагностику трех порций материала, детям делают забор промывных вод желудка. Исследование мокроты на содержание МБТ выполняется при обращении пациента с жалобами к врачу и подозрении на легочную локализацию очага инфицирования.
- Если область поражения сосредоточена не в легких, материалом для диагностики может быть любая жидкая среда, полученная из организма. Назначают анализ крови на микобактерии туберкулеза, забор жидкости из плевры, проведение анализа мочи на микобактерии туберкулеза. При поражении половых органов женщинам делают анализ менструальной крови.
- Материалом для проведения лабораторных анализов служат частицы зараженных тканей, полученные при хирургической биопсии, пункции костного мозга, жидкие среды суставных и брюшных полостей, экссудат, спинномозговая жидкость, гнойные отделения, каловые массы. Исследование палочки Коха в мазке позволяет подтвердить или исключить поражение мочеполовой системы.
Алгоритм сбора мокроты для выявления микобактерии туберкулеза заключается в нескольких действиях: направления на сдачу биоматериала, подготовка плевательницы с наклеиванием этикетки с данными пациента, тщательная гигиена полости рта, сплевывание мокроты. Только специалисты могут проверять наличие палочки Коха в забранном для анализов материале.

Медицинский работник дает человеку контейнер для сбора мокроты
Современная медицина располагает несколькими способами, при помощи которых удается точно установить или опровергнуть присутствие колонии микробов в организме человека.
Методы диагностики туберкулеза:
- Прямое бактериоскопическое исследование. Выявление возбудителя возможно при наличии большого количества возбудителей в исследуемом материале – не менее десяти тысяч микробов на миллиметр. Время получения результата при выполнении диагностики методом микроскопии – один час.
- Анализ ПЦР. Если в материале при полимеразной цепной реакции присутствует несколько десятков микробов, проведение теста на палочку Коха дает положительный результат с достоверностью 100%. Метод ПЦР исключает наличие перекрестных реакций, позволяет выявить ДНК клеток.
- Культуральный способ исследования. Заключается в посеве биологического материала на питательную среду для получения чистой культуры. Слизь после взятия мокроты высевают, выращивание чистой культуры занимает до трех месяцев. Метод культивирования дает результат при наличии сотен микробов.
- Рентгенологическое исследование, проба Манту или Пирке. Рентген, сделанный в трех проекциях, дает детальную визуализацию легких пациента. Аллергический метод (реакция Манту) основан на инъекции туберкулина в организм человека. Ответ оценивается через 72 часа. Если проба Манту «норма» – что это значит? Размер папулы и область покраснения по таблице соответствует нормальному значению.
- Серологическая диагностика. В реакции непрямой гемагглютинации (РНГА) в качестве антигена используются эритроциты человека, нагруженные экстрактом микобактерий туберкулеза или туберкулином. Серологическая диагностика методами РНГА, иммуноферментного анализа, радиоиммунного метода и иммуноблоттинга дает достоверные результаты исследований.
При инфицировании пациента палочкой Коха могут быть получены следующие данные:
- повышенная СОЭ;
- определение ДНК в сыворотке крови;
- повышенное число лейкоцитов с изменением формы клеток.
В целях ранней диагностики туберкулезной инфекции проводят выявление антител Mycobacterium tuberculosis. Анализ микобактерии туберкулеза инвитро – это тест с использованием антигена А60. Метод диагностики позволяет выявить антитела к микобактериям туберкулеза в крови в качестве альтернативного теста при комплексном обследовании пациента.
Клинические испытания после проведения теста инвитро показали высокую результативность метода – 86-90%. Суммарные антитела к микобактериям туберкулеза IgM+IgG+IgA помогают определить стадию заболевания. Тест на антитела может быть использован вместо Манту, когда проба показывает отрицательный результат в момент инкубационного периода заболевания. Материалом исследования служит венозная кровь, сроки получения результата – от пяти до семи дней.
Интерпретировать результаты высокочувствительного иммуноферментного анализа можно так:
- острая форма инфекции;
- ранее перенесенная инфекция;
- хроническое течение болезни;
- легочная или внелегочная локализация туберкулеза.
Результат оценивается по наличию или отсутствию антител IgM, IgG, IgA. Однако отрицательный тест может свидетельствовать о ранней стадии болезни, поэтому требуется повторная диагностика через несколько недель.
Туберкулез: особенности заболевания
Туберкулезная микобактерия может сохраняться в организме человека и быть причиной заражения других людей. Заболевание, вызванное палочкой Коха, представляет серьезную опасность для человека, поскольку исходом инфицирования может быть летальный исход. В результате опасных факторов патогенности микобактерий туберкулеза возрастает скорость поражения тканей вокруг очага инфицирования.

Самый распространенный симптом легочной формы – кашель с болевым синдромом
Палочка Коха быстро приспосабливается к лекарственным препаратам, что усложняет лечение болезни. Все о туберкулезе знать невозможно, но с важными моментами ознакомиться необходимо:
- В процессе жизнедеятельности микобактерия туберкулеза может выделять в организм токсичные вещества, негативно влияющие на клеточный иммунитет.
- После попадания в организм носителя бактерия пребывает в латентном состоянии и переходит к активной фазе при создании благоприятных условий.
- Палочка Коха провоцирует заболевание в двух формах – открытой и закрытой. В первом случае пациент может заражать окружающих, во втором – не может.
- Разновидности туберкулеза включают легочную и внелегочную форму болезни – поражение тканей и органов с хорошей микроциркуляцией крови.
- По степени поражения различают очаговую, латентную, фиброзную, диссеминированную, казеозную форму туберкулеза и редкие разновидности.
- Симптомы и лечение при заражении палочкой Коха зависят от локализации патологии: легкие, спинномозговые нервы, оболочки головного мозга, кожа, система пищеварения, кости, глаза, почки, мочеполовая система.
Люди с сильным иммунитетом могут прожить всю жизнь с палочкой Коха и не заболеть туберкулезом. Если из латентной формы микобактерии переходят в активную фазу, инфицирование наступает до того, как организм успевает дать иммунный ответ на заражение. Клиническую картину туберкулеза определяют по симптоматике болезни. После проведения дифференциальной диагностики пациентам назначают лечение.

Иногда рентгеновские снимки спасают жизнь человеку
По данным ВОЗ, каждый год в мире от туберкулеза умирает порядка трех миллионов человек, а заражается около десяти миллионов. То есть, практически третья часть пациентов не выживает. Поэтому важно знать признаки и симптомы заражения палочкой Коха, чтобы своевременно распознать туберкулез:
- К первоначальным симптомам относятся усталость, слабость, недомогание.
- Возникновение заболевания сопровождается такими признаками, как отсутствие аппетита, серьезная потеря веса, раздражительность, плохой сон.
- При поражении органов дыхания у больного наблюдается сухой приступообразный кашель, который может усиливаться ночью и утром.
- Развитие туберкулеза легких – воспалительный процесс, для которого характерно повышение базовой температуры тела до 37,5-38°C на длительное время.
- Лицо больного становится бледным, глаза приобретают нездоровый блеск, характерно повышенное потоотделение.
Для туберкулезного воспаления характерны симптомы сильного кашля, вызванного поражением легких. При прогрессировании болезни происходит отхаркивание мокроты с кровью. Если микобактерии туберкулеза поражают другие органы и ткани, симптомы могут дополняться следующими признаками:
- При туберкулезе легких возникает боль в грудной клетке, отдающая в лопатки, подреберье, характерны хрипы, насморк, увеличение лимфоузлов.
- Заражение мочеполовой системы при разных формах болезни (острая, хроническая) сопровождается болезненными мочеиспусканиями, болями в животе.
- Туберкулез суставов и костей вызывает разрушение хрящевой ткани, боли в позвоночнике, поражение межпозвоночных дисков, обездвиживание.
- При инфицировании микобактерией туберкулеза системы пищеварения у пациента возникают запоры, образуется кровь в каловых массах, повышается температура.
- Если туберкулезный возбудитель поражает кожные покровы, под кожей возникают узелки плотной структуры. При расчесывании они выделяют творожистый инфильтрат.
- Поражение центральной нервной системы сопровождается сильными головными болями, психическими расстройствами, нарушением слуха, зрения, координации.

Кашель с кровавой мокротой свидетельствует о необходимости неотложной помощи для больного
В большинстве случаев заражения микобактерией туберкулеза возникает инфицирование легких. Заболевание длительное время протекает бессимптомно, и выявляется лишь при плановых медицинских осмотрах, прохождении рентгена и флюорографии. Опасность туберкулеза состоит в осложнениях, которые вызывает болезнь: удаление легкого, менингит, летальный исход.
Лечение
После проведения обследования на туберкулез пациентам назначают курс лечения. Чем скорее выбрана эффективная терапия, тем легче вылечить заражение палочкой Коха. В результате высокой лекарственной устойчивости микобактерий в медицинской практике постоянно совершенствуют схемы терапии противотуберкулезными препаратами.
Медикаментозное
Включает химиотерапию с использованием антибактериальных схем из нескольких компонентов. Уничтожить опасную бактерию можно следующими препаратами:
- Изониазид, Стрептомицин, ПАСК;
- Изониазид и Фтивазид, Стрептомицин и Канамицин, Рифабутин и Рифампицин, Пиразинамид и Этионамид;
- четыре пары антибиотиков плюс один препарат последнего поколения ряда Циклосерин, Капреомицин, Ципрофлоксацин.
Больному назначают усиленную терапию на протяжении двух-шести месяцев или пролонгированное лечение на два-четыре года.
Поддерживающее
Терапия проводится с использованием медицинских препаратов, укрепляющих организм больного человека. К ним относятся лекарства группы пробиотиков (восстановление нормальной микрофлоры органов пищеварения) Линекс, Бефиформ. При поддерживающей терапии назначают:
- гепатопротекторы для укрепления клеток печени Карсил, Эссенциале, Силимар;
- иммунностимуляторы для восстановления иммунной системы Галавит, Имудон;
- жаропонижающие препараты Парацетамол, Ибупрофен;
- НПВП – Кетанов, Напроксен;
- глюкокортикоиды и витаминные комплексы.
Хирургическое
Удаление очагов первичного туберкулеза возможно хирургическим путем. Оперативное вмешательство выполняется несколькими способами:
- коллапсотерапия с фиксацией легкого для сращивания каверн;
- спелеотомия для удаления крупных туберкулезных каверн;
- удаление части или всего легкого;
- клапанная бронхоблокация для восстановления дыхания больных туберкулезом.
Хирургическое лечение используется в крайних случаях, когда консервативная терапия оказывается неэффективной. Помимо этого больным назначают витаминотерапию, физиопроцедуры, лечебную физкультуру.

Лечение сложное и занимает много времени
При выборе лечения нельзя путать микобактерии туберкулеза с атипичными микобактериями. Основные принципы терапии заключаются в следующем:
- назначить препараты, чувствительность штамма к которым доказана;
- применить максимальные дозировки;
- продолжать терапию не менее шести месяцев;
- при отсутствии эффекта лечение продлить еще на несколько месяцев.
Прогноз
Инфекционное заболевание, вызываемое микобактериями туберкулеза, поддается консервативному лечению, если пациент своевременно обращается за медицинской помощью. После проведения тщательной диагностики патоген определяется в организме, после чего врач может выбрать наиболее эффективную схему лечения. Поскольку бацилла может адаптироваться к лекарственным препаратам, возможно изменение схемы лечения с включением дополнительных компонентов.
Прогноз на выздоровление при заражении туберкулезом положительный, если заболевание диагностировано на ранних стадиях инфицирования. Летальный исход протекания болезни возможен при несвоевременном обращении к врачу, неэффективном лечении, незаконченной терапии. Если лечение дало положительный эффект, пациенты могут отказаться от дальнейшей терапии, но через несколько недель или месяцев возможен рецидив первичного туберкулеза. Пациенты в пожилом возрасте сложнее излечиваются от заражения палочкой Коха, поскольку организм не способен вырабатывать достаточное количество антител.
Профилактика
Микобактерии туберкулеза отличаются высокой резистентностью, вирулентностью и патогенностью. Заболевание распространено повсеместно, очень заразно, часто вызывает гибель, поэтому главный способ профилактики – вакцинация новорожденных и проведение пробы Манту детям дошкольного и школьного возраста.

Выполнение пробы Манту
Прививка БЦЖ защищает детей от туберкулеза. Ее делают еще в роддоме. К профилактическим мерам относятся следующие мероприятия:
- периодическое прохождение флюорографии;
- повышение иммунной защиты организма;
- соблюдение правил личной гигиены;
- употребление здоровой полезной пищи;
- отказ от вредных привычек, физкультура;
- прием витаминов, своевременный отдых.
Возбудителями туберкулеза являются палочки Коха. Микобактерии, попав в организм, вступают в активную фазу жизнедеятельности в одном случае из десяти. Это значит, что каждый человек может защитить себя от болезни, если будет придерживаться профилактических мер. Иммунитет при туберкулезе играет важную роль. Восстановление защитных свойств организма позволяет быстрее локализовать очаг инфицирования и уничтожить палочки Коха.
Отдельные случаи
Микобактерия туберкулеза относится к семейству Mycobacteriaceae, вызывает заражение организма людей и животных. Ее нельзя путать с другим возбудителем – палочкой Коха-Уикса, провоцирующей катаральный конъюнктивит эпидемиологического характера. Заболевание распространено в странах с влажным жарким климатом. Палочка Коха-Уикса не идентична микобактерии туберкулеза.
При проведении диагностики на наличие палочки Коха в разных средах могут быть обнаружены атипичные микобактерии, не вызывающие туберкулез. Заражение ими происходит преимущественно при контакте с окружающей средой. Атипичные микобактерии вызывают инфекции кожи, шейный лимфаденит. Очаги поражения туберкулезными бактериями и атипичными микобактериями не отличаются даже под микроскопом, но микроорганизмы имеют разную ферментную активность, резистентность, скорость культивирования на питательных средах.
Палочка Коха способна образовывать L-формы туберкулезной микобактерии в результате глубоких морфологических и функциональных клеточных изменений. L-формы – это бактерии, которые полностью или частично лишены клеточной стенки, но не утратили способность к развитию. Когда нормальные бактериальные клетки развиваются несбалансированно, к примеру, под действием антибактериальных препаратов, образуются стабильные и нестабильные L-формы. Опасность видоизмененных форм состоит в отсутствии клеточной мембраны, благодаря чему микобактерии могут проходить через гистогематический барьер и быстро распространяться по всему организму, вызывая аллергические изменения.
В настоящий момент микобактерии туберкулеза являются наиболее изученными. Описано более ста морфологических реакций, проведены тысячи опытов, направленных на изучение штамма палочки Коха и поиск лекарственных препаратов против туберкулеза. Заболевание поддается лечению. Микобактерию туберкулеза можно уничтожить, поэтому при первых признаках инфицирования палочкой Коха следует обратиться к врачу.

Кожный туберкулез
Возбудитель – микроорганизмы рода mycobacterium (mycos – гриб, bacterium- палочка), включает в себя много видов (49), как патогенных, так и непатогенных. К патогенным относятся микобактерии, вызывающие туберкулез у людей (myc.tuberculosis), животных (myc.bovis), птиц (myc.avium-intracellulare), мышей (myc. мurium).
Наряду с истинными возбудителями от животных и человека, с объектов внешней среды выделяют так называемые атипичные, неклассифицированные, анонимные микобактерии, отличающиеся по своим свойствам от туберкулезных и друг от друга.
Туберкулез – инфекционная, хронически протекающая болезнь человека, животных, в том числе птиц, особенно кур. Патологоанатомически он характеризуется образованием туберкул (бугорков) и творожисто-перерожденных туберкулезных очагов. Возбудителей туберкулеза человека и крупного рогатого скота открыл Р.Кох в 1882 г. Птичий вид установил Штраус и Гамалея (1891).
Морфология. Микобактерии туберкулеза – кислото-, спирто- и щелочеустойчивые микроорганизмы, неподвижны, спор и капсул не образуют, жгутиков не имеют. Их типичная форма – стройные или слегка изогнутые палочки с закругленными краями. В электронном микроскопе микобактерии всех видов имеют вид палочки с закругленными краями. Однако встречаются нередко изогнутые и овальные формы. Размеры клеток одной и той же культуры могут значительно варьировать – длина от 1,5 до 4 мкм, ширина от 0,2 до 0,5 мкм. Особенно это заметно в культурах разных возрастов. Установлена филогенетическая близость туберкулезных микобактерий с лучистыми грибами-актиномицетами. Это сходство проявляется в медленном развитии микобактерии на элективных питательных средах, а также в способе размножения, полиморфности и способности при определенных условиях иногда образовывать нитевидные ветвистые формы с колбовидными вздутиями на концах, что напоминает актиномицеты. Это и явилось причиной замены названия бациллы Коха микобактерией туберкулеза (myc.tuberculosis).
Микобактерии характеризуются высоким содержанием липидов (от 30,6 до 38,9%), вследствие этого медленно воспринимают анилиновые красители. Окрашивание их достигается применением концетрированного карболового фуксина при подогревании. При таком способе окраски микобактерии туберкулеза хорошо удерживают его и не обесцвечиваются при воздействии разведенных кислот, щелочей и спирта, чем они и отличаются от других микробов. На этом основан метод окраски и дифференциации микобактерий по Цилю-Нильсену.
Микобактерии с трудом окрашиваются по Граму и приобретают темно-фиолетовый цвет.
В культурах, выделенных от крупного рогатого скота, чаще находят шаровидные образования правильной формы, одних размеров, а также отдельно лежащие нитевидные структуры.
Культивирование. Микобактерии туберкулеза способны размножаться в строго аэробных условиях на соответствующих элективных питательных средах, содержащих в определенных соединениях углерод, азот, водород и кислород. Из минеральных веществ жизненно необходимыми оказались магний, калий, сера и фосфор. Стимулирующее влияние на рост туберкулезных микобактерий оказывают соли железа и некоторые другие элементы. Для осуществления биохимических процессов у микобактерий необходимым условием является оптимальная температура: 37-38 0 С для человеческого, 38-39 0 С для бычьего и 39-41 0 С для птичьего вида. Следует отметить, что микобактериям туберкулеза присущ медленный обмен веществ, а следовательно они характеризуются замедленным ростом культур на средах. Рост их проявляется через 7-30 дней и более.
При выборе среды следует учитывать ее назначение: для пересева и сохранения субкультур лучше пользоваться простыми глицеринсодержащими средами (МПГБ, глицериновый картофель). Для первичного выделения культур оправдали себя только плотные яичные среды (Петраньяни, Гельберга и др.). Для работы по изучению биохимии микобактерий и других целей целесообразно пользоваться безбелковыми синтетическими средами (Сотона, Моделя).
На плотных средах микобактерии растут в виде колоний, которые могут быть гладкими (S-форма) или бородавчатыми (R-форма), мелкими либо крупными, блестящими или матовыми, в виде изолированных колоний или в виде сплошного налета, в виде белого или белого с желтым оттенком, или же другого цвета.
Биохимические свойства. Микобактерии туберкулеза содержат различные ферменты. Ферменты эстеразы и липазы расщепляют жиры, что дает возможность микобактериям использовать их в качестве питательного материала. Дегидразы расщепляют органические кислоты, в том числе аминокислоты. Уреазы расщепляют мочевину, перигалоза – углеводы, каталаза – перекись водорода.
Протеолитические ферменты (протеазы) расщепляют белок. Микобактерии ферментируют алкоголь, глицерин и многочисленные углеводы, лецитин, фосфатиды. У молодых микобактерий туберкулеза сильно выражены редуцирующие свойства, что, в частности, проявляется в их способности восстанавливать теллурит.
микобактерий туберкулеза обладают значительной устойчивостью к химическим и физическим воздействиям, особенно к высушиванию. В высушенной мокроте, кусочках пораженной ткани, пыли микобактерии жизнестойки от 2 до 7 месяцев и более. В воде микроб выживает 5 мес., в почве – 7 мес., при гниении материала – 76-167 дней и дольше. Холод не влияет на жизнеспособность микобактерий.
Микобактерии весьма чувствительны к воздействию прямых солнечных лучей, в жаркие дни в мокроте они погибают через 1,5-2 ч. Особенно губительны для микобактерии ультрафиолетовые лучи. Большое значение в санитарно-профилактическом отношении имеет высокая чувствительность микобактерии к нагреванию. Во влажной среде микобактерии гибнут при 60 0 С в течение 1 ч, при 65 0 С – через 15 мин, при 70-80 0 С – через 5-10 мин. В свежем молоке возбудитель туберкулеза сохраняется в течение 9-10 дней, в скисшем молоке – гибнет под воздействием молочной кислоты. В масле микобактерии сохраняются неделями, а в некоторых сырах – даже месяцами. микобактерий туберкулеза по сравнению с другими неспорообразующими бактериями значительно более устойчивы к химическим дезинфицирующим веществам, 5%-ный раствор фенола и 10%-ный раствор лизола разрушают возбудителя по истечении 24 ч, 4%-ный формалин – после 12 ч.
Из дезинфицирующих растворов при туберкулезе рекомендуют: 15%-ный раствор смеси, приготовленной из равных частей сернокарболовой кислоты и 16%-ного раствора гидроокиси натрия, время воздействия до 4 ч; 3%-ный щелочной раствор формальдегида при 3-кратном нанесении на объект и 3-часовой экспозиции; хлорную известь в виде порошка, растворов и взвесей, содержащих не менее 5 % активного хлора при экспозиции не менее 3 ч; 3-5%-ный раствор хлорамина Б, гипохлор, 1%-ный раствор глутарового альдегида, 8,5%-ную эмульсию феносмолина из расчета 1л/м 2 и при экспозиции 3 ч и др.
Патогенность. Микобактерии бычьего вида патогенны для многих животных (коровы, овцы, козы, свиньи, лошади, кошки, собаки, олени, маралы и др). Из лабораторных животных наиболее чувствительны кролики и морские свинки, у которых развивается генерализованный туберкулез.
Птичий вид микобактерий вызывает туберкулез у кур, индеек, цесарок, фазанов, павлинов, голубей, уток и др. В естественных условиях птичьими микобактериями заражаются домашние животные (лошади, свиньи, козы, овцы, иногда крупный рогатый скот), а в некоторых случаях и человек.
Инкубационный период длится от нескольких недель до нескольких лет. Доказана персистенция L–форм в организме, которые обладают способностью к реверсии в типичные микобактерии. Наличие L–форм рассматривают как причину рецидива туберкулеза в оздоровленных стадах (В.С.Федосеев, А.Н.Байгазанов, 1987).
Лабораторная диагностика. Выделить возбудителя туберкулеза в чистом виде трудно. Успех во многом зависит от характера исследуемого материала. В качестве последнего можно использовать пораженные органы и ткани, гной, молоко, масло, творог, мочу, фекалии, навоз, почву, воду, соскобы с различных объектов животноводческих помещений и т.п. В каждом случае перед посевом необходимо выбирать соответствующий метод обработки исследуемого материала.
Для освобождения от посторонней микрофлоры исследуемый материал (молоко, мочу, слизь, пораженные органы и ткани) обрабатывают 6-10%-ным раствором серной кислоты (метод Гона). Общее воздействие раствора серной кислоты на материал не должно превышать 25-30 мин.
Для обработки жидкого, полужидкого материала и соскобов с объектов среды обитания животных используют метод флотации. Сущность метода заключается в том, что исследуемый материал взбалтывают в колбе с углеводородами (бензол, бензин и др.) и всплывающий слой пены, то есть флотат, содержащий микобактерии туберкулеза, используют для приготовления мазков, посевов на питательные среды, заражения лабораторных животных.
При убое животных, положительно реагирующих на туберкулин, и отсутствии патологоанатомических изменений в лимфатических узлах, тканях и органах туберкулезного характера, туши выпускают без ограничений, шкуры – без дезинфекции.
Молоко от коров неблагополучных по туберкулезу, обезвреживают в хозяйстве при 90 0 С в течение 5 мин или при 85 0 С в течение 30 мин, после чего отправляют на молокозавод, где его подвергают повторной пастеризации при обычном режиме. Запрещается продажа молока и молочных продуктов на рынке из неблагополучных по туберкулезу хозяйств и от клинически больных и положительно реагирующих на туберкулез животных частного сектора.
Полностью туша и все другие продукты убоя направляются на утилизацию в двух случаях: первый – когда туши имеют тощую упитанность, любую форму поражения туберкулезом органов или лимфатических узлов, второй - при обнаружении генерализованного туберкулезного процесса независимо от упитанности.
Аллергическая диагностика туберкулеза. В практике ведущее значение для прижизненного распознавания туберкулеза у животных и птиц имеет аллергическая диагностика при помощи туберкулина (Р.Кох, 1890). Следует указать, что еще до сообщения Коха в России Гельман в 1888-1889 гг. изготовил экстракт из туберкулезных бактерий и испытал его с диагностической целью на больных туберкулезом коровах, получив при этом положительный результат. Диагностика с помощью туберкулина завоевала прочное положение в медицине и ветеринарии. В настоящее время основным методом проверки животных на туберкулез является внутрикожная туберкулиновая проба. Для изготовления туберкулинов для млекопитающих используют штаммы только одного бычьего вида. Применяют сухой очищенный туберкулин (протеин-пурифиед-дериват – ППД).
Иммунитет и средства специфической профилактики. При туберкулезе он нестерильный, длящийся до тех пор, пока в организме находятся живые микобактерии туберкулеза.
Вакцину против туберкулеза предложили в 1924 г. французские ученые Кальметт и Герен.
В ветеринарной практике вакцину БЦЖ применяют в неблагополучных по туберкулезу хозяйствах в соответствии с наставлением, утвержденным в 1985 г. (М.А.Сафин).
Туберкулез - заболевание инфекционной этимологии, характеризующееся нередким переходом в хроническую форму и сопровождающееся возникновением воспалительного процесса. В развитии недуга туберкулез микробиология играет немаловажную роль, так как именно эта наука позволяет получить максимально исчерпывающую информацию относительно вирусной болезни.
Микобактерии туберкулеза
Вирус туберкулеза представляет собой скопление в организме специфических клеток M. tuberculosis (так называемый ), каждая из которых имеет свое специфическое строение.
Микобактерии туберкулеза состоят из следующих элементов:
- мембрана - выступает в роли защиты целостности вредоносной клетки;
- цитоплазма - необходима для осуществления процесса размножения;
- субстанция ядра - имеет в своем составе одну клетку ДН;
- клеточная стенка - отличается высокой прочностью, не дает возможность проникнуть внутрь антибиотикам и другим лекарственным препаратам.
Микроорганизмы туберкулеза имеет ряд специфических особенностей. В первую очередь передача вируса производится воздушно-капельным путем или через биологический материал человека (кровь). Оптимальной температурой для размножения бактерий туберкулеза считается 38-39 градусов. Микроорганизмы имеют возможность активизировать воспалительный процесс в любом внутреннем органе, чаще всего негативному воздействию подвергаются сердце, костная ткань, сосуды, печень и почки.
Морфологическая составляющая
Бактерии туберкулеза представляют собой палочки прямой или немного изогнутой формы. Благодаря своему строению микроорганизмы способны приспосабливаться и выживать в любой среде: кислотной, щелочной, спиртовой и гидрофобной.
Процесс размножения бактерий туберкулеза осуществляется медленным путем. При благоприятных условиях процесс занимается порядка 15 часов. Увеличение числа вредоносных клеток в организме обнаруживается по прошествии нескольких недель. Период, как правило, не превышает трех месяцев. Активное размножение бактерий туберкулеза происходит в организме с ослабленной иммунной системой. Не менее благоприятными считаются пациенты, злоупотребляющие алкогольными напитками и наркотическими средствами. Нередко у больного может быть выявлена патология в пассивной форме. Это говорит о том, что бактерии имеют возможность начать свою активную деятельность в любой момент.
Биохимические особенности
Особенно чувствительны к воздействию со стороны прямых солнечных лучей. При повышенной температуре воздуха на улице бактерии, находящиеся в биологическом материале (мокроте) способны погибать за двухчасовой период времени. Не менее негативное влияние оказывает ультрафиолетовой излучение и нагревательный процесс.
Несмотря на вышеперечисленные факторы, бактерии туберкулеза способны существовать при воздействии разнообразных дезинфицирующих средств. абсолютно равнодушна к замораживанию. В высушенном состоянии она продолжает свою жизнедеятельность на протяжении трех лет.
Как избежать контакта с микобактериями
Для того, чтобы избежать контакта с вирусными микобактериями человеку следует придерживаться рекомендаций относительно профилактических мероприятий. Первостепенно следует исключить контакт с инфицированным человеком, особенно, если у больного диагностирована болезнь в открытой форме. В случае крайней необходимости нахождения рядом с больным человеком, продолжительность контакта должны быть минимальной. В этот момент важно создать необходимые условия: хорошо проветренное помещение с незначительной влажностью. Помимо этого, здоровый человек обязан носить при общении с пациентом специальную маску.
Существует так называемая группа риска, которая включает в себя людей, наиболее подверженных процессу заражения туберкулезом. Важно определить возможность вхождения в эту группу.
Сюда относятся:
- лица с ослабленной иммунной системой;
- пациенты с выявленным ВИЧ или СПИД;
- люди, проживающие в недостаточно подходящем помещении (несоблюдение санитарно-гигиенических норм, маленькая площадь);
- больные, страдающие от наркотической или алкогольной зависимости.
Важно уделить внимание здоровому образу жизни, так как это позволяет усилить активность организма в естественной борьбе с вредоносными бактериями. Пересмотрите свой рацион, включите в него оптимальное количество витаминов и необходимых для организма микроэлементов. Желательно выполнять упражнения, подключить к комплексу варианты для кардиостимуляции.
Не менее эффективным способом защиты организма от туберкулеза считается иммунизация. Процедура представляет собой постановку прививки, которая провоцирует активизацию иммунитета. Несмотря на то, что все методы предотвращения считаются достаточно действенными, здоровье человека в первую очередь зависит от его действий.
Туберкулез (от лат. tuberculum - бугорок) - это инфекционное антропозоонозное заболевание, вызываемое микобактериями и характеризующееся развитием специфического гранулематозного воспаления, чаще хроническим течением, многообразием клинических проявлений и поражением различных органов, главным образом дыхательной системы.
Актуальность.
1. Туберкулез - это самая распространенная инфекция.
2. Туберкулез - это глобальная проблема всех стран мира (ежегодно в мире регистрируется 8-10 млн случаев первичного инфицирования микобактериями туберкулеза). В 1993 г. ВОЗ объявила туберкулез проблемой «всемирной опасности».
3. В России один из самых высоких уровень заболеваемости туберкулезом.
4. Туберкулез - это инфекция, которая чаще всего является причиной смерти и инвалидности.
5. Туберкулез может поражать любой орган и систему организма, поэтому врач любой специальности должен знать и уметь распознать туберкулез.
Причины распространенности туберкулеза:
Проблема туберкулеза - на 80% социальная проблема и лишь на 15% зависит от состояния здравоохранения.
1. Снижение социально-экономического уровня жизни граждан.
2. Сокращение объемов финансирования противотуберкулезных программ, дефицит противотуберкулезных препаратов, дорогостоящее лечение.
3. Распространение лекарственно устойчивых штаммов микобактерий туберкулеза.
4. Распространение ВИЧ-ассоциированного туберкулеза (на сегодняшний день в РФ зарегистрировано более 13 тыс. случаев ВИЧ-ассоциированного туберкулеза).
5. Недостатки в работе первичного звена по диагностике и раннему выявлению туберкулеза.
История открытия.
Заболевание известно с глубокой древности. Легочная форма описана Аретеем Каппадокийским , Гиппократом . Ибн-Сина считал туберкулез наследственной болезнью. Первым указал на его инфекционную природу Фракосторо . В XVII-XIX веках туберкулез поражал различные слои населения: Моцарт, Шопен, Некрасов, Чехов страдали «чахоткой». Инфекционная природа заболевания была впервые доказана Вильменом в 1865 г . В 1882 г. Р.Кох открыл туберкулезную палочку (за что в 1911 г. получил Нобелевскую премию). Немаловажную роль в изучении туберкулеза, разработке методов диагностики, профилактики и лечения данного заболевания сыграли К. Пирке , А. Кальметт и К. Герен .
Таксономия.
Порядок - Actinomycetales
Семейство - Mycobacteriaceae (от греч. myces - гриб, bacteria - палочка).
Род - Mycobacterium
Виды
-
M. tuberculosis (92%), M. bovis (5%), M. africanum (3%).
Морфология и тинкториальные свойства.
Характерен полиморфизм
и склонность к ветвлению
:
· в свежих культурах - прямые или слегка изогнутые палочки размером 0,3-0,6×1-4 мкм;
Нитевидная форма;
Кокковидная форма;
Зернистые формы (зерна Муха - от 2 до 12 зерен разной величины, не являются КУБ);
Фильтрующиеся формы;
L-формы.
Из зерен, фильтрующихся и L-форм могут восстанавливаться в обычные формы, что способствует поддержанию хронического воспаления, возникновению рецидивов.
Жгутики отсутствуют, спор не образуют, имеют микрокапсулу, кислото-спирто-щелочеустойчивые (клеточная стенка на 46% состоит из липидов в 3-х фракциях: фосфатиды, воски и жирные кислоты - туберкулостеариновая, фтионовая, миколовая и др.).
Грамположительны. Окрашиваются по методу Циля-Нильсена в красный цвет, зернистые формы - в фиолетовый. При окраске ауромином приобретают желтый цвет.
Культуральные свойства.
Строгие аэробы (M. bovis - микроаэрофилы), оптимальная температура 370С, рН 6,4-7,2, большое содержание липидов замедляет обмен веществ, поэтому видимый рост M. tuberculosis появляется через 12-25 дней, M. bovis - через 21-60 дней, M. africanum - через 31-42 дня (это обусловлено длительным периодом генерации клеток - 14-15, даже до 24 часов, тогда как у большинства бактерий - 20-30 минут). Рост стимулируется 5-10% СО2, 0,5% глицерина и лецитином. Культивируются только на сложных питательных средах с глицерином, витаминами группы В, аминокислотами и глюкозой, а для подавления токсического действия жирных кислот добавляют активированный уголь, сыворотку животных и альбумин, а для подавления роста сопутствующей флоры - красители (малахитовый зеленый).
* Агаровые среды:
* среда Левенштайна-Йенсена (яично-картофельная среда с добавлением глицерина и малахитовой зелени для подавления сопутствующей флоры);
* среда Петраньяни (яично-картофельная среда с добавлением глицерина, кусочков картофеля и молока);
* среды Финна 2 (яичная среда), Миддлбрука и др.
* Жидкие среды:
* среда Сотона (аспарагин, глицерин, цитрат Fe и фосфат К);
* Миддлбрука, Дюбо, Школьниковой и др.
В жидких средах видимый рост появляется на 5-7 день в виде тонкой нежной желтоватой пленки, которая постепенно утолщается, становится морщинистой, ломкой, раствор остается прозрачным.
На плотных питательных средах на 15-20 день M. tuberculosis образует сухие морщинистые крошащиеся возвышающиеся колонии желтовато-кремового цвета с неровными изрезанными краями (в виде «цветной капусты»). M. bovis и M. africanum образуют небольшие слегка выпуклые бесцветные колонии с изрезанными краями.
Для выявления корд-фактора (от англ. cord - жгут, веревка) используется культивирование на стеклах в среде Прайса (агар с цитратной кроличьей кровью) - рост в виде кос или плетенных веревок (мазок из исследуемого материала, высушенный при 370С 5-10 минут, обработанный 6% серной кислотой и нейтрализованный раствором едкого натра, погружают во флаконы с цитратной кроличьей кровью и инкубируют при 370С 7-10 дней, затем окрашивают по Цилю-Нильсену и микроскопируют - микроколонии в виде «жгутов»).
Биохимическая активность.
Относительно активны. M. tuberculosis обладает каталазной активностью (в отличие от каталазы условно-патогенных микобактерий термолабильна), уреазой, никотинаминидазой, восстанавливает нитраты, накапливает в среде ниацин (ниациновый тест Конно - среда желтеет под действием никотиновой кислоты).
M. bovis и M. africanum обладают только уреазой, не восстанавливает нитраты, не продуцирует никотинаминидазу и не накапливает в среде ниацин, т.к. превращает его в ниацинрибонуклеотид.
Антигенная структура.
Антигены туберкулезной палочки - это полисахаридные
(родоспецифические антигены), белковые
(туберкулопротеины), липидные компоненты клетки, фосфатиды.
Туберкулопротеиды
являются полными антигенами, полисахариды только в соединении с γ-глобулинами. Антигены стимулируют образование антиполисахаридных, антифосфатидных, антипротеиновых и иных антител различной специфичности (но протективной роли не играют). Также антигены индуцируют развитие ГНТ и ГЗТ.
Факторы патогенности.
Экзотоксины не вырабатывают.
Токсическими свойствами обладают химические компоненты клетки:
Корд-фактор (высокотоксичен) - оказывает токсическое действие на ткани, блокирует окислительное фосфорилирование на митохондриях, тем самым нарушая функцию дыхания, защищает от фагоцитоза, подавляет миграцию лейкоцитов.
Липиды (миколовая, фтионовая и туберкулостеариновая кислоты, фосфатидный фактор, мураминдипептид, воск Д) и полисахариды - стимулируют развитие специфического гранулематозного воспаления в тканях (образование эпителиоидных клеток, гигантских многоядерных клеток Пирогова-Лангханса).
Туберкулопротеин - индуцирует развитие ГЗТ.
Ферменты патогенности:
лецитиназа, каталаза, пероксидаза.
Резистентность.
Среди неспорообразующих бактерий самые устойчивые к действию неблагоприятных факторов окружающей среды. Устойчивы к кислотам, щелочам, спиртам, высушиванию (в высохшей мокроте до 2 месяцев). Рассеянный солнечный свет инактивирует микобактерий в течение 1-1,5 месяцев, прямой - 1,5 часа. На белье, книгах - свыше 3 месяцев; в воде - более 1 года; в почве - до 2 лет; в уличной грязи - до 4 месяцев; в желудочном соке - 6 месяцев; в масле - 10 месяцев. Выдерживают температуру жидкого азота (-1900С), при кипячении погибает через 5-7 минут, 500С - 12 часов, в молоке при 90-950С - 5 минут. 5% карболовая кислота, 1:1000 сулема - 1 сутки, 10% формалин - 12 часов, 5% фенол - 6 часов, 0,05% бензилхлорфенол - 15 минут. Чувствительны к УФО (погибают через 2-3 минуты) и хлорсодержащим дезсредствам (3-5 часов). Губительно действуют стрептомицин, рифампицин, тубазид, фтивазид, ПАСК.
Эпидемиология.
Антропозооноз.
Источник инфекции - больной человек и животные.
Механизмы передачи:
Аэрогенный (пути - воздушно-капельный, воздушно-пылевой);
Фекально-оральный (путь - алиментарный);
Контактный (путь - непрямой контактный);
Вертикальный (путь - трансплацентарный, реализуется редко, т.к. микобактерии вызывают развитие тромбоза кровеносных сосудов плаценты).
Инкубационный период - 3-8 недель - 1 год (до 40 лет).
Патогенез и клинические особенности.
К 40 годам 70-90% людей инфицированы, но только у 10% развивается первичный туберкулез.
В 85-95% случаях заболевание начинается в легких и во внутригрудных лимфатических узлах. Остальные случаи - это туберкулез костей, суставов, кишечника, мочеполовой системы и т.д.
При попадании в альвеолы M. tuberculosis вызывает образование первичного аффекта - специфической гранулемы (бугорка, от лат. granulum - зернышко, греч. oma - окончание опухолей): в центре его располагается зона казеозного некроза с M. tuberculosis , окруженная зоной эпителиоидных и гигантских многоядерных клеток Пирогова-Лангханса, далее расположен вал из лимфоцитов и мононуклеарных фагоцитов.
Из гранулемы M. tuberculosis , поглощенные макрофагами (незавершенный фагоцитоз), по лимфотическим сосудам (лимфангоит ) проникает в регионарные лимфоузлы (лимфаденит ). Т.о. формируется первичный туберкулезный комплекс , состоящий из:
Первичный аффект;
Лимфангоит;
Лимфаденит.
При высокой естественной резистентности первичный очаг окружается соединительнотканной капсулой и обызвестляется - формируется очаг Гона
(петрификат). Микобактерии в виде L-форм могут сохранять жизнеспособность в первичном очаге многие годы.
При снижении невосприимчивости развивается прогрессия, которая может осуществляться 4 путями - развивается диссеминированный туберкулез :
1. По лимфатическим сосудам (лимфожелезистая прогрессия, «золотуха»).
2. Гематогенный путь.
3. Рост первичного аффекта вплоть до казеозной пневмонии.
4. Смешанный путь.
В ряде случаев первичный туберкулез может принимать хроническое течение в виде туберкулезной интоксикации, лихорадки и т.д.
Вторичный туберкулез развивается при повторном массивном инфицировании микобактериями, либо эндогенным путем из очага Гона и других локализаций первичного туберкулеза.
Симптомов, характерных только для туберкулеза, нет.
Иммунитет.
Значительный естественный иммунитет.
Приобретенный иммунитет - ведущее место клеточный нестерильный (устойчивость к суперинфекции). Формируется ГЗТ.
Микробиологическая диагностика.

Исследуемый материал - мокрота, гной, моча, СМЖ, плевральная жидкость, промывные воды желудка, кусочки органов, кровь.
1. Бактериоскопический метод.
2. Бактериологичекий метод (основной).
3. Ускоренный метод Прайса на обнаружение корд-фактора.
4. Биологический метод.
5. Серологический метод - РИФ, РСК, РПГА, РДП в геле, ИФА, РИА, иммуноблотинг.
6. Молекулярно-биологический метод - ПЦР, ДНК-гибридизация.
7. Аллергологический метод -
проба Манту с 2 ТЕ PPD-L.

Обнаружение микобактерий туберкулёза при бактериоскопическом методе диагностики (схематично).
В исследуемом материале обнаруживают микобактерии туберкулеза путем микроскопии мазков, окрашенных по Цилю-Нильсену и с применением люминесцентных красителей (чаще всего аурамина). Бактериоскопию рассматривают как ориентировочный метод. Бактериологический метод является основным в лабораторной диагностике туберкулеза.
Посевы делают на среду Левенштейна-Йенсена и инкубируют при 37°С в термостате в течение 3 мес. Выделенные культуры идентифицируют и определяют их чувствительность к химиотерапевтическим препаратам. Для ускоренного обнаружения микобактерий делают посевы по методу Прайса , позволяющего получить микрокультуры туберкулезных бактерий и определить наличие корд-фактора, когда микобактерии располагаются в форме кос и жгутов.
В некоторых случаях, например, при туберкулезе почек, прибегают к биологической пробе -заражению морских свинок с последующим выделением чистой культуры. Кожно-аллергические туберкулиновые пробы (реакция Манту ) ставят с целью выявления лиц, инфицированных туберкулезными микобактериями, для оценки течения туберкулезного процесса у больных, а также для контроля эффективности вакцинации и отбора лиц для ревакцинации BCG .
В последние годы большое внимание уделяется новым методам диагностики туберкулеза — цепной полимеразной реакции (ЦПР) и др
Оценка пробы Манту с 2 ТЕ (через 48-72 часа).
Отрицательная - уколочная реакция (несостоятельность поствакцинального иммунитета, иммунодифицитные состояния).
Сомнительная - инфильтрат 2-4 мм/только гиперемия любого размера.
Положительная - инфильтрат 5 мм и более.
Гиперэргическая - инфильтрат 21 мм и более/везикуло-некротическая реакция независимо от размера инфильтрата.
У здорового вакцинированного человека проба Манту в норме должна быть слабоположительной (папула - 5-12 мм).
Специфическая профилактика.
Плановая вакцинация в соответствии с национальным календарем прививок в возрасте 3-7 дней жизни живой аттенуированной туберкулезной вакциной БЦЖ (BCG - Bacille Calmette Guerin) - авирулентный штамм M. bovis (длительно культивируют на картофильно-глицериновом агаре с бычьей желчью).
Первая ревакцинация - в 7 лет при отрицательной пробе Манту.
Вторая ревакцинация - в 14 лет при отрицательной пробе Манту и не получившим прививку в 7 лет.
Специфическое лечение - не разработано.
Неспецифическое лечение - АБ, ХТП: изониазид (тубазид), ПАСК, рифампицин, стрептомицин, этамбутол и др.
 Могильники Чернобыля: радиоактивные отходы зоны отчуждения Где находится техника чернобыля
Могильники Чернобыля: радиоактивные отходы зоны отчуждения Где находится техника чернобыля Девочка заговорила на иностранном языке после комы
Девочка заговорила на иностранном языке после комы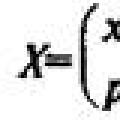 Сравнение законов распределения вероятностей
Сравнение законов распределения вероятностей